Mein allerschlimmster Fall in der Endoskopie
Alexander Meining, Würzburg
Eine 58jährige Patientin wurde zur weiteren Therapie, bzw. Abklärung einer schweren Pankreatitis zuverlegt. Die Genese blieb unklar, es wurde am ehesten eine biliäre Ursache vermutet.
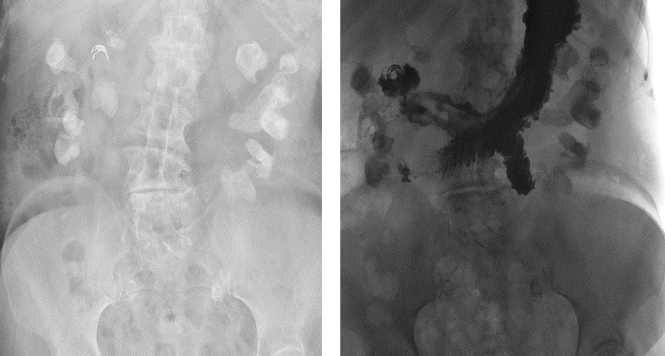
Trotz der initial ausgeprägten Veränderungen mit Flüssigkeitskollektionen im CT (Abb. 1) war die Patienten rasch asymptomatisch und konnte sieben Tage nach Aufnahme wieder entlassen werden.

Vier Wochen später stellte sich die Patientin mit Fieber und zunehmenden Schmerzen vor.
Es erfolgte eine Endosonographie, die das Bild einer „walled-off-necrosis“ mit ca. 40% nekrotischem Inhalt und Zeichen einer Superinfektion ergab (Abb. 2).
Aufgrund des endosonographischen Befundes und der Klinik erfolgte die Punktion der Höhle, wobei reichlich Pus asserviert wurde. Es erfolgte daher die Einlage eines LAMS (Lumen-apposing metall stents; Hanaro Plumperstent 16 mm).
Dann ging es los:
Bei der Freisetzung dislozierte der LAMS in die Nekrosehöhle. Eine Bergung des Stents, geschweige denn erneute Punktion oder Sondierung des Verhalts war nicht möglich, da bereits schon reichlich Pus und Flüssigkeit ausgetreten war und sich zwischen Magen und Nekrosehöhle sammelte.
Weitere Bergungsversuche wurden eingestellt. Der Endoskopiker beschloss daher die Gastrozystostomie nach LAMS-Dislokation vom Magen aus mittels OTSC (Ovesco) zu verschließen. Die Magenmukosa war jedoch durch die diversen Manipulationen zwischenzeitlich sehr ödematös. Ein alleiniges Ansaugen in die Kappe war frustran, sodass man zum Twingrasper (Ovesco) griff. Jetzt gelang es die Mukosa zu mobilisieren und soweit wie möglich in die Kappe zu ziehen. Nach Freisetzung des OTSC war nur dummerweise der Twingrasper in den Zähnen des OTSC mitgefangen.
Ein dummer Anfängerfehler! Aber was war an diesem Tag schon normal?
Glücklicherweise konnte der Twingrasper mit einem heftigen Ruck entfernt werden. Das Aufatmen war nur kurz.
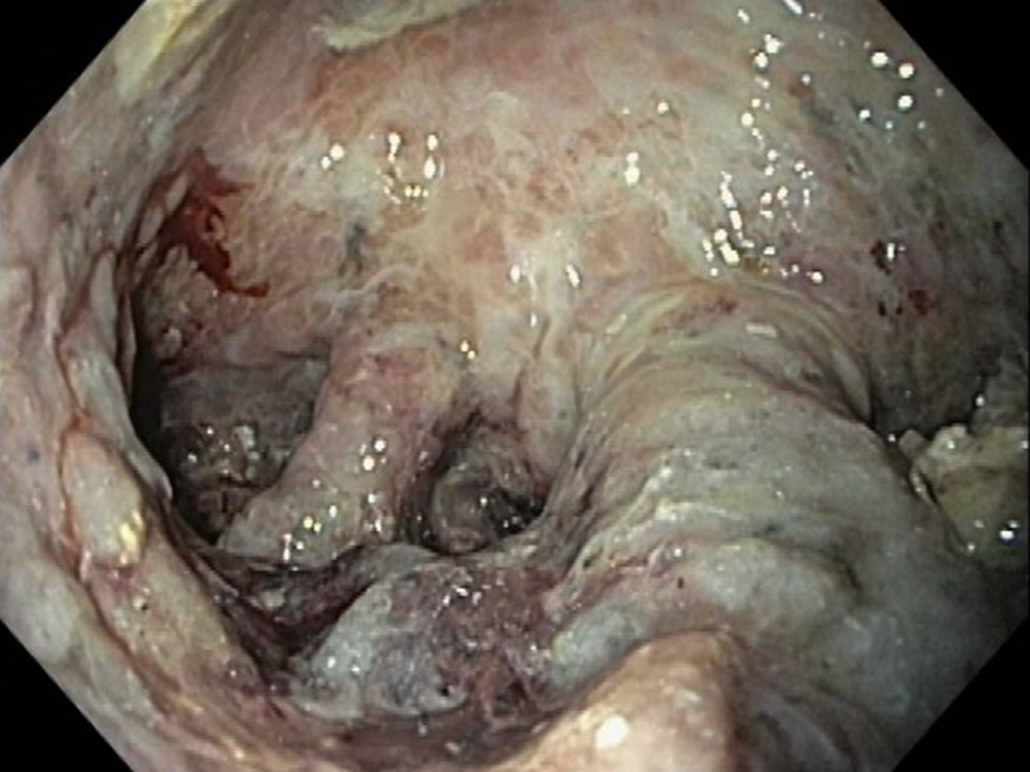
Endoskopiker und Assistenz trauten ihren Augen nicht. Was sah man jetzt? Die gegenüberliegende Corpusvorderwand war ebenfalls im OTSC gefangen (Abb3). Die Corpusvorderwand war somit an die Hinterwand fixiert – im Sinne einer unbeabsichtigten Gastroplicatio.
Was nun?
Der Endoskopiker entschied an dem wohl schwärzesten Tag seiner endoskopischen Praxis die Corpusvorderwand von der Hinterwand durch eine oberflächige Inzission mit dem Nadelmesser zu lösen.
Gesagt – getan!
Erneut ein Fehler: die Inzission führte zu einer arterielle Blutung (Abb. 4). Der Klipp ließ sich weiterhin nicht lösen!

Jetzt folgte ein Gefühl der Leere und Hoffnungslosigkeit aller Beteiligten. Der Endoskopiker suchte nach einer Höhle im Eingriffsraum, in der er sich hätte verstecken können.
Die Blutung konnte durch Injektion von 4 ml Adrenalin 1: 10000 gestillt werden (wenigstens etwas) und die ursprünglich als 15 minütiger Eingriff geplante Endoskopie wurde nach 120 Minuten abgebrochen. Der viszeralchirurgische Kollege wurde informiert („Mir ist da etwas ganz Dämliches passiert!“).
Eine halbe Stunde später hatte die Patientin mäßige Schmerzen. Sie und Ihre Angehörige wurden über das Missgeschick informiert mit dem Hinweis, dass gegebenenfalls noch eine Operation notwendig sein konnte. Erfreulicherweise waren die Schmerzen innerhalb von drei Tagen rückläufig, es gab keinen Hinweis auf eine persistierende Blutung. Die Patientin durfte flüssige Kost zu sich nehmen. Unter i.v. Antibiose kam es nur intermittierend zu einem mäßigen Anstieg der Leukozyten und des CRP-Werts.
Sechs Tage wurde erneut endoskopiert. Der OTSC hing jetzt nur mehr an der Corpusvorderwand. Die Gastrozystostomie war verschlossen, so dass erneut EUS-gesteuert punktiert wurde und anschließend drei 10Fr-Doppelpigtailsstents in die Nekrosehöhle zu dem dislozierten Stent eingebracht.
Weitere drei Wochen später (bei erneutem Fieber und Schmerzen) wurden die Stents entfernt. Interessanterweise hing der OTSC immer noch an der Vorderwand, obwohl er das eigentlich nie beabsichtigt war. Egal, was soll’s! Die Gastrozystostomie wurde auf 16 mm mittels Ballon dilatatiert und die Höhle inspiziert (Abb 5).

Der LAMS wurde mittels Zange extrahiert. Anschließend wurden noch zwei größere Nekrosefragmente mittels dem OTSG Excavator (Ovesco) und der monofiler Schlinge (Steris) extrahiert. Nach dem Eingriff erschien die Höhle bis auf kleine Restbeläge sauber (Abb. 6).
Es wurden erneut drei Doppelpigtailstents zum Offenhalten des Zugangs eingelegt.
Anschließend war die Patientin rasch beschwerdefrei. Ein Verlaufs-CT 6 Wochen nach dem letzten Eingriff zweigte einen deutlichen Regress der Verhalte.
Somit kam es erfreulicherweise doch noch zu einem Happy-End.
Und was kann man nun aus diesem Fall lernen?
Eigentlich wenig – Missgeschicke passieren leider. Dass es jedoch zu so einer Ansammlung von Missgeschicken während eines einzigen Eingriffs kommt, ist glücklicherweise eher selten. In diesem Zusammenhang fällt mir nur ein Fußballerzitat von Jürgen „Kobra“ Wegmann ein: „Erst hatten wir kein Glück und dann kam auch noch Pech dazu“.